Aunque el pasado 2 de abril, el European Resuscitation Council (ERC) anunció el aplazamiento de la publicación de las nuevas recomendaciones sobre reanimación cardiopulmonar a 2021 debido a la crisis sanitaria por la COVID-19, el 20 de Octubre se publicó el borrador de las guías (excepto las de SVB y Avanzado pediátrico) y se abrió el periodo para recibir comentarios públicos sobre las mismas.
El resumen de los cambios en relación al Soporte Vital Básico y Avanzado es sencillo: poco o nada nuevo bajo el sol, más allá de la inclusión del uso de las nuevas tecnologías en los programas de desfibrilación pública y la educación, reiterar la falta de evidencia para algunos de los cambios propuestos en las guías y hacer hincapié en aquellos aspectos importantes en los que no se produce ningún cambio.
Os dejamos algunas nuevas recomendaciones y otras que, aunque no haya habido cambios en ellas, se han revisado en las guías actuales y quizá no eran del todo conocidas por los profesionales sanitarios.
SOPORTE VITAL BÁSICO
OVACE
Tras la controversia que ha habido en los últimos años con respecto a la comercialización y uso de dispositivos de aspiración manual para eliminar cuerpos extraños de la vía respiratoria (atragantamiento), el ERC adopta un enfoque similar al ILCOR al sugerir que se necesitan más pruebas en relación con los requisitos de seguridad, eficacia y formación de dichos dispositivos antes de que se puedan hacer recomendaciones a favor o en contra de su uso. Del mismo modo, intervenciones como las maniobras de “autoHeimlich” de la mesa y la silla carecen actualmente de la evidencia suficiente para su introducción en las guías.
SOPORTE VITAL AVANZADO
Desfibrilación manual
Reanude inmediatamente las compresiones torácicas después de la administración de la descarga. Si hay una combinación de signos clínicos y fisiológicos de retorno de la circulación espontánea (ROSC) como despertar, movimiento intencionado, forma de onda arterial o un aumento brusco del dióxido de carbono al final de la espiración (ETCO2), considere detener las compresiones torácicas para analizar el ritmo y si procede, una comprobación del pulso.
Efectividad y seguridad durante la desfibrilación manual
- Minimice el riesgo de incendio durante la desfibrilación quitando cualquier máscara de oxígeno o cánulas nasales al paciente y colocándolas al menos a 1 m del pecho del paciente. Los circuitos del ventilador deben permanecer conectados.
- La posición del parche anterolateral es la posición de elección para la colocación inicial. Asegúrese de que el parche apical (lateral) esté colocado correctamente (línea axilar media, nivelada con la posición de la almohadilla V6), es decir, debajo de la axila.
- En pacientes con un dispositivo implantable, coloque el parche a > 8 cm del dispositivo o utilice una posición alternativa para el parche.
- La desfibrilación se puede administrar de forma segura sin interrumpir la compresión torácica mecánica.
- Durante las compresiones torácicas manuales, la desfibrilación «hands on» (tocando al paciente mientras se da la descarga), incluso con guantes clínicos, es un riesgo para el profesional sanitario. Solo guantes de seguridad eléctrica de Clase 1 proporcionan un nivel seguro de aislamiento eléctrico para la desfibrilación.
Dosis de energía y número de descargas
Si el reanimador desconoce la configuración de energía recomendada del desfibrilador, para un adulto, utilice la configuración de energía más alta para todas las descargas.
FV recurrente o refractaria
Para la FV refractaria, considere la posibilidad de utilizar una posición de parches de desfibrilación alternativa (p. Ej., Anterior-posterior). No utilice la desfibrilación secuencial dual (doble) para la FV refractaria fuera de un entorno de investigación.
Colocación de los parches para arritmias auriculares
La fibrilación auricular generalmente se mantiene mediante circuitos de reentrada funcional en la aurícula izquierda. Como la aurícula izquierda está ubicada posteriormente en el tórax, la posición de los parches que proporciona una corriente más posterior teóricamente puede ser más eficaz para las arritmias auriculares. Aunque algunos estudios han demostrado que la colocación del parche anteroposterior es más eficaz que la tradicional posición anteroapical en la cardioversión eléctrica de la fibrilación auricular, la mayoría no ha mostrado ninguna ventaja clara. No obstante, las siguientes posiciones de los parches son seguras y eficaces para la cardioversión de arritmias auriculares:
- Posición esternal-apical tradicional.
- Posición anteroposterior (un parche en la parte anterior, sobre el precordio izquierdo, y el otro parche en la parte posterior del corazón, justo debajo de la escápula izquierda).
Antiarrítmicos
El ERC actualizó sus algoritmos en 2018 para insistir en la recomendación de que se administre amiodarona después de tres intentos de desfibrilación, independientemente de si se trataba de descargas consecutivas o interrumpidas por RCP, o para FV / TV recurrente durante un paro cardíaco. La dosis inicial recomendada es amiodarona 300 mg.
Se pueden administrar dosis adicionales de 150 mg después de cinco intentos de desfibrilación. La recomendación a favor de la amiodarona se basó en 21 de los 24 Consejos Nacionales de Reanimación de Europa que informaron que la amiodarona fue el fármaco principal utilizado durante la RCP.
Se puede utilizar lidocaína 100 mg como alternativa si la amiodarona no está disponible, o se ha tomado una decisión local para usar lidocaína en lugar de amiodarona. También se puede administrar un bolo adicional de 50 mg de lidocaína después de cinco intentos de desfibrilación.
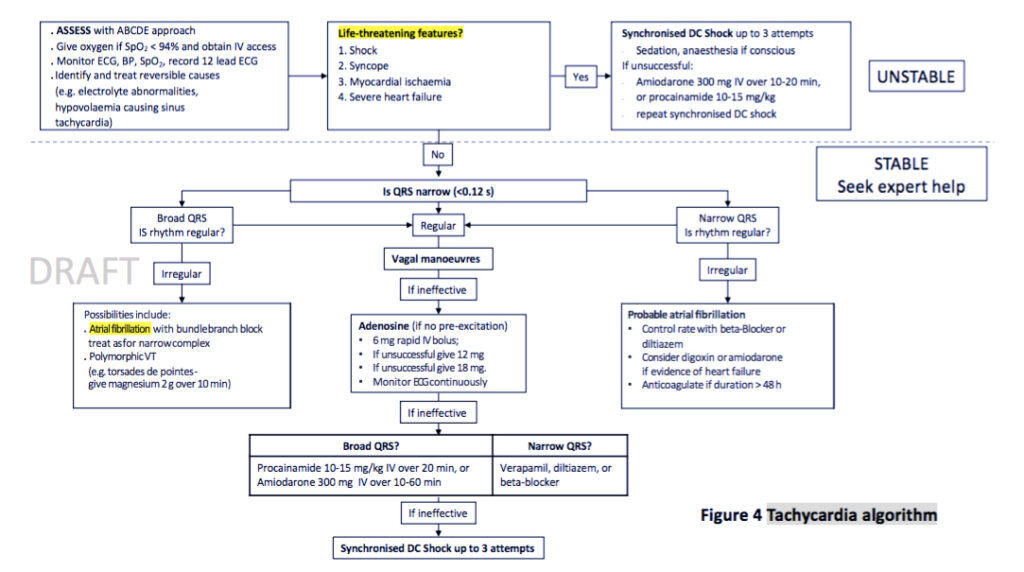
Arritmias peri-parada
Se recomienda el uso de maniobras vagales y adenosina en las taquicardias regulares con QRS estrecho y ancho cuando no hay un diagnóstico de certeza. Las maniobras vagales se realizarán con una jeringa de 10 cc, en posición supina con piernas elevadas (maniobra de Valsalva modificada)
En pacientes con taquicardia de complejo QRS ancho hemodinámicamente estables, la respuesta a las maniobras vagales puede ofrecer información acerca del mecanismo de la arritmia. Si se identifica con certeza TSV con aberrancia, puede tratarse del mismo modo que la TSV de complejo QRS estrecho, con maniobras vagales o fármacos (adenosina u otros fármacos bloqueadores del NAV como los bloqueadores beta o los bloqueadores de los canales del calcio).
La adenosina puede ser útil al permitir el diagnóstico o interrumpir la TV sensible a la adenosina, pero debe evitarse si la preexcitación en el ECG en reposo apunta a taquicardia preexcitada.
La dosis de adenosina es 6 mg-12 mg-18 mg
Para la terminación farmacológica de una taquicardia de complejo QRS ancho hemodinámicamente estable de etiología desconocida, se puede administrar procainamida o amiodarona. En el ensayo PROCAMIO en pacientes con taquicardia de complejo QRS ancho bien tolerada, con y sin FEVI reducida, la procainamida se asoció con menos eventos adversos cardiacos mayores y una mayor proporción de fin de la taquicardia en 40 min en comparación con la amiodarona.
En caso de que el mecanismo de la arritmia no esté dilucidado en su totalidad, debe tratarse como TV.